Stratégie thérapeutique de la douleur aiguë
I. La douleur aiguë
La douleur aiguë correspond habituellement à une lésion tissulaire. C'est un symptôme qui a un rôle d'alarme, faisant percevoir à l'individu qu'une menace potentielle existe pour lui. Pour un médecin, cependant, sa valeur diagnostique est inconstante. Des substances algogènes (c.-à.-d. susceptibles de provoquer la douleur), libérées par la pathologie causale, stimulent les terminaisons nerveuses : le message est transmis par les nerfs périphériques vers la moelle épinière puis vers des zones spécifiques du cerveau. Ces messages douloureux sont source de réflexes : certains sont utiles comme retirer sa main d'une source brûlante, d'autres délétères comme les réactions sympathiques ou endocrines en rapport avec le stress.
La survenue de la douleur est tout à fait imprévisible : ainsi en postopératoire, environ un tiers des malades ont des douleurs sévères ou très sévères alors qu'un tiers ne se plaignent pratiquement pas, et ceci quel que soit le type de chirurgie. Il ne faut donc pas hésiter, chez tout malade confronté à une situation potentiellement douloureuse, à lui demander s'il souffre.
1. Les causes
Il existe de nombreuses causes de douleurs aiguës (tableau n° 1).
La douleur aiguë s'atténue habituellement d'elle-même si la cause est supprimée: ceci a été un argument avancé par certains pour ne pas la traiter. Pourtant, négliger la douleur est responsable de troubles plus ou moins importants (cf. ci-dessous) et peut parfois être à l'origine d'un syndrome douloureux chronique. Parfois, la douleur aiguë est l'exacerbation de phénomènes chroniques (paroxysmes douloureux chez un malade cancéreux par exemple) ou est récurrente par nature (drépanocytose).
Comme il s'agit d'un symptôme, il est important de ne la traiter que si sa cause est connue ou en tout cas après s'être donné les moyens d'en préciser la nature.
2. Évaluation de la douleur
La perception de l'intensité de la douleur est éminemment variable d'un individu à l'autre, ce qui peut expliquer des réponses très différentes aux traitements. C'est ainsi que des taux plasmatiques identiques d'un morphinique permettront une analgésie satisfaisante chez un malade mais insuffisante chez un autre. Par ailleurs, la perception de la douleur met en jeu d'autres facteurs, qui peuvent être psychologiques (importance de l'anxiété, de la peur, de la dépression) (figure n° 1), culturels, génétiques. Il faut bien se garder de porter des jugements de valeur hâtifs devant un patient se plaignant de douleurs très vives, mais plutôt lui faire comprendre qu'on croit ce qu'il dit et apprécier ce que cette douleur signifie pour lui (maladie associée à des difficultés familiales, à une peur de l'avenir ... ) : ceci n'empêche pas le médecin d'analyser les dires du malade et de les confronter aux données " objectives " de l'examen.
Tableau n° 1. Quelques exemples de douleurs aiguës
| Causes chirurgicales | Traumatologie Urgences chirurgicales Douleurs postopératoires |
| Causes médicales | Douleurs thoraciques (infarctus, embolies pulmonaires, péricardite ...) Douleurs abdominales (colique hépatique, colique néphrétique, ulcère ...) Zona aigu Drépanocytose Atteintes rhumatologiques (arthrites ...) Névralgies |
On voit poindre en filigrane l'importance de l'évaluation. Cette dernière doit être initiale bien sûr, mais également répétée dans le temps, de manière, entre autres, à apprécier le bénéfice de l'action thérapeutique entreprise.
Un certain nombre de points sont alors à considérer :
- la ou les localisation(s) ;
- l'existence d'une douleur projetée (par exemple douleur au niveau du bras gauche contemporaine d'un infarctus du myocarde),
- la nature de cette douleur : par exemple, si elle est localisée dans un territoire bien déterminé, on pourra évoquer une irritation nerveuse, alors que, si elle touche un territoire vaste, mal défini, on envisagera plutôt une exacerbation anxieuse. Une douleur pulsatile, battante, à type d'élancement fait envisager une cause inflammatoire, alors qu'une douleur en éclair fait évoquer une atteinte nerveuse. Une douleur à type de crampe ou de colique fait évoquer une douleur viscérale alors que, si elle est lancinante, on la rattachera plutôt aux éléments somatiques, muscles ou peau;
- l'intensité : pour ce dernier point, il est souhaitable d'utiliser des échelles qui permettent de la quantifier. Par exemple, on demandera au malade de lui attribuer un chiffre allant de zéro à dix, zéro correspondant à l'absence de douleur et dix correspondant à la douleur la plus atroce qu'il puisse imaginer. Parfois ces scores de douleur varient énormément dans le temps, d'où la nécessité d'évaluations rapprochées ;
- l'existence de signes généraux : tachycardie, augmentation de la tension artérielle et de la fréquence respiratoire, sueurs, vomissements, pâleur...
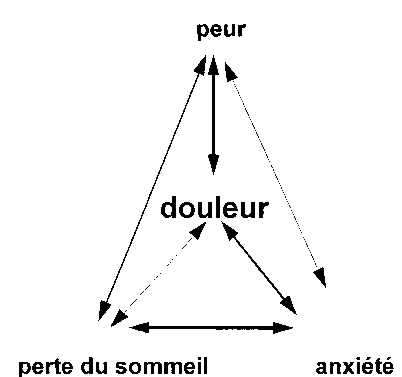
Figure n° 1. Relation de la douleur aiguë avec d'autres composantes du stress.
3. Conséquences
Il faut avoir en tête que la douleur peut avoir des conséquences néfastes pour un malade.
Ainsi, il existe des complications :
- pulmonaires : la douleur va gêner la toux, favorisant la survenue d'atélectasies et l'apparition d'une hypoxie ;
- cardiovasculaires : l'hyperactivité est sympathique, responsable d'une augmentation de la fréquence cardiaque et de la tension artérielle ainsi que du travail cardiaque ;
- digestives : l'hyperfonctionnement sympathique augmente les sécrétions intestinales et le tonus des sphincters, et diminue la mobilité gastrique pouvant être responsable d'une stase gastrique et intestinale.
- des mécanismes analogues peuvent être responsables de certaines rétentions d'urines ;
- hormonales, source d'une rétention hydrosodée avec oedème et d'une hyperglycémie,
- manifestations psychiatriques : agitation, délire, troubles du sommeil, troubles psychotiques, agressivité ;
- thrombo-emboliques : la diminution de la mobilité favorise la stase veineuse, l'agrégation plaquettaire, la thrombose profonde et l'embolie pulmonaire.
II. Stratégie thérapeutique
De nombreuses options thérapeutiques existent : il faut, bien sûr, aller des plus simples aux plus sophistiquées, mais toujours envisager le traitement de la cause chaque fois que possible.
Globalement, l'approche pharmacologique par voie parentérale est la plus classique, mais il ne faut pas oublier dans certaines situations l'approche anesthésique avec les blocs nerveux et les approches psychologiques (relaxation, imagerie).
1. Approche pharmacologique
Pour ce qui est des médicaments, on a recours, seuls ou en association, aux antalgiques non morphiniques (paracétamol, aspirine et anti-inflammatoires non stéroïdiens ou "AINS" et aux morphiniques. D'autres produits peuvent être envisagés dans certaines situations : le mélange protoxyde d'azote/oxygène pour des gestes douloureux (comme des pansements ou une kinésithérapie), la kétamine pour les pansements chez les brûlés. Les antiépileptiques (carbamazépine ou Tégréto® sont proposés pour soulager la composante fulgurante de certaines névralgies.
a. Les AINS
Les AINS ont une action antalgique, anti-inflammatoire et antipyrétique ; le paracétamol que l'on rattache à cette classe de médicaments a peu d'action anti-inflammatoire. Les AINS sont responsables d'effets secondaires bien connus :
- digestifs : ulcère, perforation,
- rénaux : possibilité d'une insuffisance rénale aiguë chez un patient hypovolémique,
- allergiques : asthme, diarrhées,
- anti-agrégant plaquettaire pour les salicylés.
- Des précautions particulières s'imposent chez l'enfant.
b. Le paracétamol
Le paracétamol, dont l'action antalgique peut être moins puissante que celle des AINS est, lui, responsable de très peu d'effets secondaires si l'on respecte les posologies et les délais d'administration (500 à 1 000 mg/6 heures chez un adulte). De toutes les façons, avec les AINS en général, les effets secondaires sont rares si l'on respecte la posologie, la durée de prescription de deux à cinq jours et les contre-indications.
c. Les morphiniques
Les morphiniques : ils ne sont pas tous identiques. On les classe en fonction de :
- leur puissance : il est classique d'effectuer une différence entre morphiniques "faibles" et morphiniques " forts". L'utilisation des premiers est habituellement limitée par l'apparition d'effets secondaires inacceptables lors de l'augmentation des doses ; ces médicaments sont donc réservés aux douleurs considérées comme modérées;
- leur action sur les récepteurs morphiniques (il existe un certain nombre de récepteurs mu, kappa, sigma, delta) ;
- la relation dose-effet qui permet d'individualiser quatre classes de produits (figure n° 2) :
- agonistes qui se lient aux récepteurs qu'ils activent, entràinant une réponse dose dépendante (exemple la morphine),
- agonistes partiels qui se lient aussi aux récepteurs qu'ils activent mais qui n'entraînent jamais une réponse maximale malgré l'augmentation des doses (effet plafond) (exemple la buprénorphine),
- les antagonistes qui sont des morphiniques n'ont pas d'action propre mais ils sont capables de lever l'action d'un agoniste en le déplaçant de son récepteur (exemple la naloxone) : il s'agit des produits que l'on utilise dans les surdosages morphiniques,
- les agonistes antagonistes qui agissent en même temps sur des récepteurs différents, pouvant être agonistes sur un récepteur et antagonistes sur un autre, leur activité étant partielle ou totale (exemple : la pentazocine).
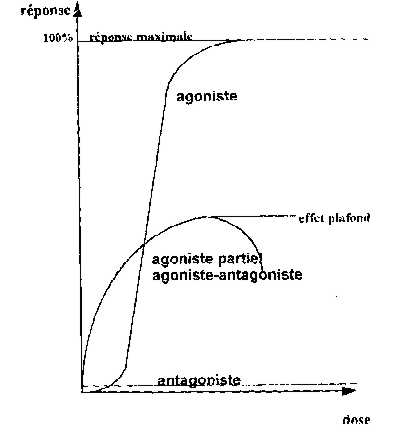
Figure n° 2. Courbe dose-réponse des différentes classes de morphiniques.
Pour ce qui est des agonistes partiels ou des agonistes-antaqonistes, il faut insister sur le caractère constant de l'effet plafond : cependant l'importance de celui-ci est variable d'un médicament à l'autre (il semble relativement vite atteint avec la nalbuphine, beaucoup moins avec la buprénorphine). Il existe donc un moment où il est illusoire de vouloir améliorer la qualité de l'analgésie par une augmentation des doses. La prudence doit toujours exister pour ce qui est des risques de dépression respiratoire et de dépendance qui, bien que théoriquement moindre, ne sont pas absents avec ce groupe de produits. Avec la buprénorphine, il existe une difficulté particulière à antagoniser son action par la naloxone. Enfin, il ne faut pas faire des associations agoniste-agoniste/antagoniste.
La question essentielle quand on discute des morphiniques est de savoir si la douleur est sensible à ces médicaments ou si elle est relativement ou totalement insensible.
Dans le cadre de la douleur aiguë, on est plus fréquemment confronté à des douleurs sensibles aux morphiniques qui sont classiquement celles qui relèvent d'un excès de nociception (infarctus du myocarde, brûlure, douleur postopératoire, traumatologie ... ) : ces douleurs sont classiquement sensibles aux morphiniques. Cependant, certaines douleurs répondent beaucoup moins bien : c'est le cas des douleurs dites " neuropathiques " (névralgies ... ) où l'on a recours plus fréquemment aux antidépresseurs tricycliques, aux anti-épileptiques, aux blocs nerveux (anesthésiques locaux ± stéroïdes), mais elles ne sont pas une contre-indication formelle aux morphiniques.
C'est le cas aussi des douleurs de spasmes (coliques néphrétiques, spasmes douloureux en gynécologie, coliques digestives ... ) pour lesquels des antispasmodiques, les anti-inflammatoires non stéroïdiens devraient être prescrits en première intention. Les douleurs musculaires sont plus fréquemment traitées par les myorelaxants (diazépam ou Valium®). Les céphalées d'une hypertension intracrânienne sont mieux soulagées par les corticdfdes alors que l'attaque de migraine est améliorée habituellement par l'acide salicylique et/ou les dérivés de l'ergot de seigle.
La voie orale n'est sans doute pas la voie idéale d'administration des morphiniques, du fait d'un délai d'action trop long et d'une biodisponibilité faible. La voie sublinguale est une solution élégante avec la buprénorphine, le délai d'action étant relativement court. Mais les voies parentérales (sous-cutanée, intramusculaire, intraveineuse) sont généralement préférées.
Il est souhaitable alors d'effectuer une "titration" initiale intraveineuse qui permet de donner la quantité la plus faible permettant d'obtenir un soulagement, ce qui limite également le risque d'effets secondaires, et en particulier la dépression respiratoire : on administre de façon répétée des petits bolus de 1 à 2 milligrammes IV toutes les 5 minutes jusqu'à obtention d'un apaisement de la douleur. La "titration" permet d'avoir également une idée de la sensibilité aux morphiniques mais malheureusement ne permet pas de façon précise de prévoir la dose d'entretien.
La dose d'entretien doit être administrée régulièrement en tenant compte des caractéristiques du produit choisi ou si on dispose de matériel de perfusion, de façon continue à la seringue électrique ou en administration autocontrôlée par le malade (" PCA " pour " patient-controlled analgesia "). La voie spinale permet une analgésie de qualité après administration d'une dose faible de morphinique : elle est néanmoins sophistiquée et nécessite une surveillance très particulière et donc rarement utilisée.
2. Approche anesthésique
Les anesthésiques locaux permettent d'obtenir une analgésie en agissant sur la douleur de fond mais aussi sur celle des paroxysmes : ils sont utilisés au cours des infiltrations et des blocs nerveux. Avec les produits du groupe " amide " (lidocaïne ou Xylocaïne®, bupivacaïne ou Marcaïne®) les accidents allergiques sont rares ; par contre, il faut être vigilant quant aux doses administrées afin de ne pas dépasser les doses toxiques. Il faut donc toujours faire un test aspiratif avant de les injecter, les administrer lentement, utiliser éventuellement des solutions avec des vasoconstricteurs, éviter les doses importantes (8 mg/kg pour la Xylocaïne, 2 mg/kg pour la bupivacaïne). Les accidents sont neurologiques et/ou cardiaques. Outre les problèmes propres aux produits, les techniques locorégionales sont susceptibles aussi de provoquer des complications : il faut donc connaître parfaitement leurs aspects techniques certes, mais aussi leurs conséquences. Tous ne sont pas difficiles à réaliser et peuvent être parfois très utiles (bloc intercostal pour des fractures de côtes par exemple). La durée d'un bloc est limitée dans le temps et il faut donc ou refaire le bloc ou mettre en place des cathéters.
II. Que peut-on suggérer en pratique ?
Devant toute douleur aiguë, il est important d'en connaître la cause afin de la traiter - si cela se révèle possible.
Le traitement symptomatique doit partir de l'analyse de la nature de la douleur rencontrée et de son intensité : d'où la nécessité d'évaluations régulières.
Rassurer le patient est une étape importante, car la douleur est responsable d'une anxiété.
Traiter une douleur aiguë n'est pas seulement un acte " humanitaire " mais peut avoir également des répercussions médicales.
Il est souvent souhaitable d'effectuer des associations médicamenteuses plutôt que de demander à un représentant d'une seule classe de tout résoudre.
Traiter est bien : surveiller l'efficacité et détecter de possibles effets secondaires des traitements est mieux.
Développement et Santé, n° 131, octobre 1997