Prise en charge d'une menace d'accouchement prématuré
L'ensemble des mesures de dépistage des groupes à risques de prématurité, d'orientation des grossesses concernées dans des centres adaptés et de nouvelles pratiques de prise en charge ont permis de faire baisser le taux de prématurité de 8,2 % en 1972 à environ 5,9 % en 1995 et d'améliorer non seulement le taux de mortalité néonatale (la prématurité reste à elle seule responsable de 85 % de la mortalité néonatale), mais surtout la survie sans handicap à âge qestationnel égal (le risque global de handicap demeure cependant quasi identique du fait de la naissance et donc de la survie d'enfants de plus en plus jeunes ou de poids de plus en plus petits).
Cependant, malgré la possibilité de reconnaître et de traiter les menaces d'accouchement prématuré, le mécanisme même du déclenchement du travail reste encore largement méconnu.
Pour plus de clarté de l'exposé, nous ne parlerons que de la prise en charge des MAP à membranes intactes.
I. Certifier la menace d'accouchement prématuré
Quarante pour cent des MAP accouchent prématurément ; donc 60 % sont des fausses menaces ou bien ont été sensibles au traitement.
1. La rechercher cliniquement
Cela suppose la datation précise du début de la grossesse. La date de début étant validée, la clinique reposera sur l'interrogatoire et l'examen :
À l'interrogatoire, on recherche l'existence
- Des causes obstétricales: grossesse multiple (10 à 20 % des accouchements prématurés), placenta praevia, hydramnios, malformation utérine congénitale connue, malformation utérine acquise (fibrome, synéchie ... ), béance cervico-isthmique, curetages ou avortements tardifs antérieurs...
- Des causes médico-sociales: infections urinaires ou cervico-vaginales, toxémie, diabète, facteurs sociaux (travail pénible, précarité, transports, grossesse illégitime ... ), âges extrêmes (inférieur à 18 ans, supérieur à 40 ans).
- Des causes idiopathiques : dans environ 40 %, on ne retrouvera rien à l'interrogatoire.
À l'examen clinique
- Contractions fréquentes au moins toutes les 10 minutes, régulières souvent douloureuses, spontanées ou provoquées (voyage récent, déménagement ... ). On ne retrouve cependant que 17 % de concordance entre les dires de la patiente et le tracé tocographique.
- Rupture prématurée des membranes : le risque infectieux devient majeur.
- Hémorragie génitale plus ou moins importante.
- Modifications cervico-segmentaires avec dilatation et/ou raccourcissement du col, formation éventuellement du segment inférieur et descente de la présentation qui appuie sur le col. Selon Andersen un toucher vaginal correctement effectué par un praticien d'expérience permet de détecter environ 71 % des patientes qui accoucheront prématurément. Cependant, le toucher vaginal est opérateur-dépendant donc peu reproductible ; d'autre part la multiplication des examens va nau augmente le risque d'infection vaginale, et donc de MAP !
2. Tenter de la confirmer objectivement
par l'échographie endo-vaginale du col
Technique simple peu coûteuse et reproductible, elle permet d'étudier en coupe sagittale médiane :
- la longueur du col (normal de 30 à 50 mm jusqu'à 24 SA et de 26 à 40 mm après 24 SA) ;
- la cinétique de raccourcissement au cours de la grossesse ;
- la sacculation des membranes dans l'orifice interne ;
- la dilatation, la largeur et la longueur spontanées de l'orifice interne ;
- la dilatation de l'orifice interne après pression sur le fond utérin.
Dans une population cible, l'étude échographique du col présente par rapport au toucher vaginal une valeur prédictive positive bien supérieure (40,4 %) et une excellente valeur prédictive négative (91,8 %).
II. Faire le bilan de la menace d'accouchement prématuré
1. Bilan étiologique
Il recherchera, en dehors des causes favorisant la menace d'accouchement prématuré, l'infection avant tout urinaire (E. coli, streptocoque) et vaginale (vaginose bactérienne) et son retentissement général : ECBU, prélèvement vaginal, leucocytose, CRP (chorioamniotite infraclinique), hémoculture à la recherche de Listéria dans un contexte fébrile.
L'examen direct sur lame des prélèvements urinaires et vaginaux est intéressant pour l'introduction rapide d'un traitement antibiotique ou tocolytique.
La place de l'amniocentèse à la recherche de stigmates de chorio-amniotite dans le liquide amniotique semble être une voie d'avenir.
2. Bilan de retentissement maternel et fœtal
Maternel
Une menace d'accouchement prématuré a en général peu d'effet secondaire maternel en dehors d'une septicémie consécutive au primum movens infectieux ovulaire de la MAP. Des facteurs maternels (toxémie, diabète, tabagisme, altération de l'état général) sont inversement plutôt des facteurs de risque de MAP.
Fœtal et son bien-être
- Rythme cardiaque fœtal : rythme de base, bonnes oscillations et variabilité satisfaisante.
- Échographie : vitalité (mouvements respiratoires et des extrémités), croissance, environnement (quantité de liquide amniotique, qualité et localisation du placenta).
Des scores de bien-être fœtal écho-cardiotocographique permettent de codifier et d'évaluer l'évolution.
3. Bilan pronostique du risque d'accouchement prématuré
Appréciation clinique
- Motif étiologique : l'infection étant à la fois la cause la plus fréquente et la moins contrôlable.
- L'association éventuelle avec une rupture prématurée des membranes (RPM).
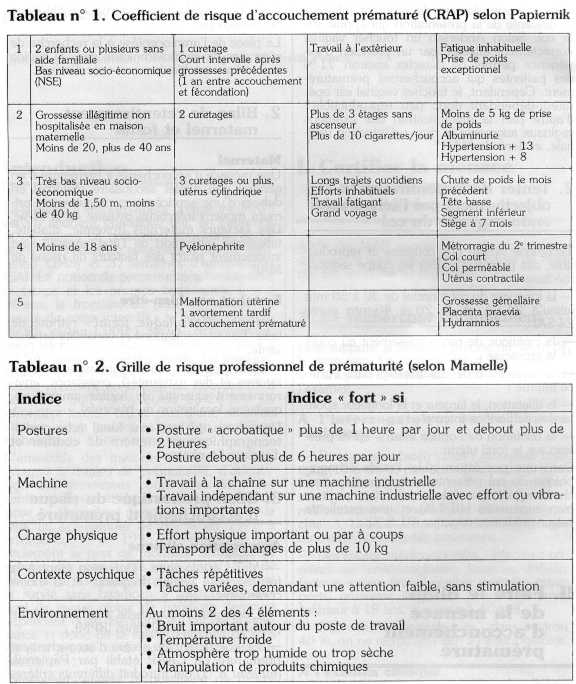
- Le coefficient du risque d'accouchement prématuré ou CRAP établi par Papiernik (tableau n° 1) qui introduit différents critères items médico-socio-économiques.
- La grille de risque en fonction des catégories socio-professionnelles établi par Mamelle (tableau n° 2) (bas risque professionnel : taux de prématurité : 4 %, haut risque professionnel : 8 %).
- Score de tocolyse de Grüber (tableau n°3) associant les items contraction, rupture prématurée des membranes, saignement, degré de dilatation du col.
- Score de Bishop (tableau n° 4) évaluant le degré de modification cervico-vaginale.
Appréciation paraclinique
- Gravité de l'infection : CRP, leucocytose, numération des germes aux prélèvements urinaire, vaginal ou amniotique.
- Présence de souffrance fœtale au cardiotopographe ou à l'échographie.
- Évolution des modifications cervico-vaginales à l'étude échographique du col.
Le bilan n'omettra pas de juger l'état général maternel à la recherche de contre-indications à une stratégie thérapeutique curative de la menace d'accouchement prématuré.
Malgré les progrès dans l'élaboration des critères objectifs, il n'y a pas de méthode absolue pour, d'une part, différencier les vraies des fausses MAP et, d'autre part de juger de la gravité pronostique d'une MAP. La stratégie thérapeutique reste actuellement encore discutée mais repose plus sur une notion de fréquence (l'infection) que sur des données objectives.
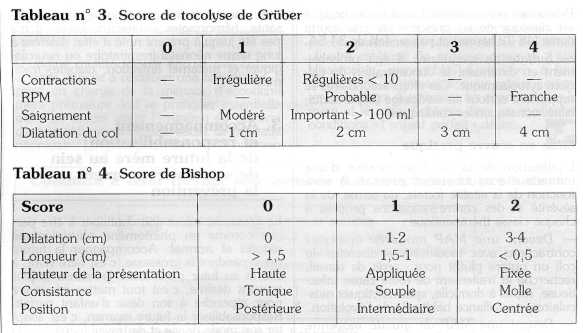
IlI. Élaborer une stratégie thérapeutique
La prématurité restant la première cause de mortalité et de morbidité périnatales, il parait justifié, devant une menace d'accouchement avéré, de tenter d'inhiber l'activité utérine : c'est la tocolyse. Ce traitement curatif sera différent selon la gravité de la menace et le terme auquel elle survient. Parallèlement, il s'agira de préparer l'enfant à une éventuelle naissance prématurée. Enfin, il est souhaitable d'accompagner la mère lors de cet accident gravidique, rupture dans le contrat de normalité naturelle de la grossesse.
1. Le traitement curatif tocolytique
Méthodes à disposition
- Le repos reste pour certains le meilleur tocolytique associant arrêt de travail, allongement au lit, accompagnement psychologique, antispasmodiques simples, traitement de toute infection.
- Bêta-mimétiques : utilisés pour la première fois en 1961, ce sont des dérivés des cathécolamines qui, en stimulant les récepteurs bêta-adrénergiques présents dans l'utérus sont responsables de l'effet utéro-relaxant. Ils ont pour principales contre-indications :
- Absolues : cardiopathie, coronaropathie, trouble du rythme cardiaque, myocardiopathie obstructive, allergie au produit ;
- Relatives : hypertension artérielle sévère, diabète, hyperthyroïdie.
- Utilisés principalement par voie parentérale, leur efficacité, jugée initialement sur l'intensité et la fréquence des contractions, doit être rapide. L'allongement de la durée de gestation obtenue est sans incidence sur la mortalité ou la morbidité néonatales.
- Inhibiteurs calciques : en évitant l'élévation du calcium intracellulaire, ils empêchent la contraction de la fibre musculaire. Les plus efficaces sont ceux de la famille des dihydropyridines (Nifedipine, Nicardipine). Ils n'ont pas de contre-indication formelle en dehors des hypotensions réelles ou des allergies connues. Un des principaux écueils (ou effets secondaires) à leur utilisation pendant la grossesse est leur puissante action antihypertensive ayant fait craindre un effet délétère sur la circulation utéro-placentaire. Leur prescription se fait en deuxième intention après les bêta-mimétiques, notamment lorsqu'il existe une hypertension artérielle associée ou une contre-indication aux bêta-mimétiques.
- Anti-inflammatoires non stéroïdiens : ils agissent en inhibant la synthèse endogène des prostaglandines. Leurs contre-indications sont maternelles, celles des AINS en général (ulcère, hypersensibilité ... ) et fœtales (oligo-amnios, anamnios, rupture prématurée des membranes). En dehors des effets secondaires maternels, cette classe thérapeutique, représentée surtout par l'Indométacine, traverse la barrière placentaire et peut entraîner des effets secondaires fœtaux (fermeture du canal artériel, réduction de la diurèse foetale et donc du liquide amniotique, altération de la fonction rénale, allongement du temps de saignement).
Préconisés principalement sous forme orale, il est classique de les prescrire sur une courte durée (48-72 heures) et pas au-delà de 34 SA. - Sulfate de magnésie : il agit probablement en diminuant la concentration du calcium cytoplasmique. Ces effets secondaires se rapportent surtout au surdosage (hyperexcitabilité, conséquences cardiaques).
Mise en oeuvre pratique
L'utilisation de la tocolyse curative d'une menace d'accouchement prématuré sera fonction de la vitalité foetale, du terme, de la sévérité et des contre-indications propres à chaque classe thérapeutique :
- Devant une MAP modérée (quelques contractions avec modifications discrètes du col) on optera plutôt pour : arrêt de travail, recherche et traitement de toute cause infectieuse, repos à domicile, spasmolytiques musculaires, surveillance habituelle de l'évolution.
- Devant une MAP de gravité moyenne (score de tocolyse < 5, contractions importantes, modifications nettes du col) : hospitalisation et bilan systématique puis :
- si terme précoce : tentative d'hospitalisation à domicile avec repos strict et tocolyse dès le cap aigu passé;
- si terme > 33-34 SA : hospitalisation jusqu'à 36-37 SA.
- Devant une MAP de gravité sévère (score de tocolyse > 5, col largement ouvert et très raccourci à plus de 2 doigts) : hospitalisation systématique :
- si terme très précoce et col très modifié, envisager en sus de la tocolyse un cerclage,
- si terme > 26 SA repos strict et tocolyse parentérale ; après 36 SA, laisser accoucher.
2. Préparer le futur enfant à une éventuelle naissance prématurée
Bien-être foetal : croissance, vitalité, morphologie.
Recherche et traitement de toute infection foetale.
Maturation pulmonaire : plusieurs hormones sont connues pour accélérer la maturation pulmonaire. La classe la plus validée et donc la plus utilisée est actuellement celle des glucocorticoïdes : ils stimulent la synthèse du surfactant. Les schémas habituels utilisent la bêta-méthasone (24mg) ou la dexaméthasone (20 mg). Les corticoïdes diminuent également les autres complications de la prématurité : canal artériel, entérocolite ulcéronécrosante, hémorragies intraventriculaires. Il n'a pas été jusqu'à présent noté d'effet délétère à long terme néonatal (respiratoire ou neurologique) et maternel (infection, diabète, toxémie).
3. Accompagnement et responsabilisation de la future mère
au sein de son environnement : la prévention
La grossesse est et doit continuer à être perçue comme un phénomène physiologique naturel et normal. Accompagner la future mère pendant la grossesse, c'est faire vivre, à elle et au futur père, cette grossesse le plus souvent désirée, c'est tout mettre en oeuvre pour répondre à son désir d'enfant parfait. Responsabiliser la future maman, c'est adapter son mode de vie et de travail (pénibilité du travail, réduction des circonstances d'exposition au risque de prématurité, participation de la cellule familiale...) ; c'est également répondre à une politique de prévention de la prématurité en vue de dépister précocement les risques. Cependant, la méconnaissance des mécanismes de déclenchement de l'accouchement avant terme rend difficile la mise en place d'outils pour la prévention de la prématurité.
La prévention de la prématurité repose sur plusieurs concepts fondamentaux :
- amélioration et égalité de l'accès des femmes à un suivi prénatal régulier de proximité effectuée par des équipes entraînées et évaluées ;
- information des femmes sur les risques de prématurité et sur les moyens de les réduire ;
- information des équipes médico-sociales sur les outils de dépistage des facteurs de risque de prématurité, leur analyse et les moyens de les réduire ;
- utilisation d'outils médico-sociaux (adaptation du mode de vie, arrêt de travail, travail moins pénible, suivi social et/ou psychologique ... ) ;
- usage adapté des moyens de prévention secondaire hospitalisation, tocolytiques, corticoïdes...
- régionalisation des soins périnatals avec orientation des grossesses vers des lieux de naissance adaptés à leurs niveaux de risque (établissements de niveau I, II, III selon les normes OMS) et mise en réseau interdisciplinaire des différentes structures pré et périnatales (Protection maternelle et infantile, centres médico-sociaux, généralistes, obstétriciens, pédiatres ... ).
IV. Conclusion
D'origine multifactorielle encore mal connue et donc difficile à contrôler une fois avérée, la prise en charge de la menace d'accouchement prématuré doit se pratiquer essentiellement en amont avant l'irruption de cet accident gravidique, principale cause de mortalité néonatale. La grossesse, bien qu'événement naturel, nécessite un véritable contrat médicopsycho-social entre la femme et les différents acteurs périnataux ; seul un réseau multidisciplinaire et étagé de professionnels et d'établissements, susceptibles d'intervenir à tout moment de la grossesse pour mieux l'orienter, permettra d'optimiser les chances pour la mère et le père d'obtenir dans les meilleures conditions " l'enfant parfait " désiré.
Développement et Santé, n°140, avril 1999