Drépanocytose en Afrique
Aubierge... nous est référée à l'âge de huit ans pour prise en charge d'une drépanocytose SS, La drépanocytose chez elle a été découverte à l'âge de deux ans et son histoire clinique est caractérisée par :
- des crises douloureuses vaso-occlusives (2 à 3 fois par mois) ;
- des infections bactériennes répétées
- des hospitalisations prolongées et de nombreuses cures de traitement par les antibiotiques
- de nombreuses transfusions (plus de vingt fois).
Tout cela retentit sur sa scolarité puisque à l'âge de 8 ans elle est au CP et a été très peu à l'école.
L'examen clinique note :
- un ictère cutané et muqueux franc
- une volumineuse splénomégalie ;
- un état général très altéré ; elle pèse 19 kg et mesure 121 cm.
Cette histoire est malheureusement celle de nombreux enfants atteints de drépanocytose dans nos contrées. Cette évolution est-elle inéluctable, alors que dans les pays développés, les enfants atteints de drépanocytose paraissent avoir une évolution plus favorable ?
Nous nous sommes posé la question suivante " Est-il possible de changer l'évolution naturelle des enfants atteints de la drépanocytose dans nos contrées ? "
Aubierge a été prise en charge par notre équipe. Durant une année nous n'avons observé aucune crise douloureuse vaso-occlusive, aucune transfusion n'a été nécessaire, aucun autre traitement antibiotique n'a été prescrit en dehors du traitement par la pénicilline orale biquotidienne, l'ictère a nettement régressé, le volume de la rate a franchement diminué, son état général s'est très nettement amélioré, elle a grandi de 5 cm et a gagné 2 200 g. Elle n'a manqué l'école que pendant quatre jours.
I. Comment sommes-nous parvenus à ce résultat ?
D'abord quelques vérités sur la drépanocytose dans notre pays.
Le Bénin est situé sur la côte ouest de l'Afrique et compte plus de cinq millions d'habitants. La drépanocytose, maladie héréditaire du globule rouge, y est très fréquente et à Cotonou, sa capitale économique (800 000 habitants), plus de 30 % des sujets sont porteurs des hémoglobines S ou C et le nombre de nouveaux cas de malades SS ou SC chaque année dépasserait 500. Cette maladie, malgré sa grande fréquence est en réalité très mal connue et, quand bien même les gens la connaissent, leurs connaissances ne sont pas rationnelles. Par exemple, près de 50 % des femmes enceintes susceptibles de transmettre la maladie que nous avons interrogées lient la drépanocytose à la fatalité ou à la sorcellerie. Par ailleurs, il n'existe aucune structure de dépistage, de prise en charge et de suivi médical régulier de l'enfant atteint comme c'est le cas dans les pays développés. L'enfant drépanocytaire est vécu comme un être condamné à mourir très précocement.
Depuis mai 1993, a donc été mis en place à Cotonou un programme de dépistage précoce de la drépanocytose, de prise en charge médicale et de suivi régulier des nourrissons et enfants atteints. Ce programme comporte un volet d'éducation, d'information et de formation des parents dont l'objectif est de réduire la fréquence des complications et de permettre à l'enfant drépanocytaire de mener une vie comparable à celle des enfants non atteints de son âge.
II. Quelles sont nos stratégies ?
Quatre principaux termes sont ciblés :
- l'alimentation
- l'hydratation ;
- la lutte contre le paludisme
- la lutte contre les infections.
1. Alimentation
L'enfant atteint de drépanocytose doit donc avoir une alimentation riche, équilibrée, variée et en quantité suffisante et doit manger deux à trois fois plus qu'un enfant de son âge.
Par conséquent leurs besoins alimentaires sont plus importants. L'enfant atteint de drépanocytose doit donc avoir une alimentation riche, équilibrée, variée et en quantité suffisante.
Comment y parvenir ?
Généralement chez nous, les trois groupes d'aliments, à savoir : constructeurs, protecteurs, énergétiques, sont disponibles et accessibles à toutes les bourses. Malheureusement, les parents ignorent l'utilisation rationnelle de ces aliments. Nous nous heurtons également aux problèmes de tabous et interdits alimentaires.
Pour aider les parents à mieux nourrir leurs enfants nous avons :
- recensé les différents mets locaux ;
- essayé de comprendre le fondement réel des interdits et tabous alimentaires. À partir de cette compréhension, nous avons essayé de les contourner ;
- élaboré différents mets, ce qui nous a permis d'établir des guides d'alimentation selon l'âge des enfants : 0-1 ans, 1-5 ans, après 5 ans.
Nous proposons aux parents de faire manger les enfants en plusieurs fois par jour, au moins six fois. A la fin de l'entretien, un semainier d'alimentation adaptée à la tranche d'âge de l'enfant est remis aux parents. Nous profitons de chaque rendez-vous de consultation médicale pour évaluer la mise en application et discute avec les parents des solutions aux difficultés.
évolution de la courbe de croissance (poids et taille) et l'aspect général de l'enfant sont nos deux principaux paramètres de surveillance.
2. Hydratation
L'enfant atteint de drépanocytose doit boire suffisamment pour avoir les urines toujours claires.
L'eau est et demeure un besoin capital pour l'enfant. Il est généralement sous-hydraté. Cette sous-hydratation est aggravée par le défaut de concentration des urines par le rein. C'est pourquoi l'enfant atteint de drépanocytose doit boire et boire beaucoup.
Nous proposons aux parents :
- de mesurer chaque jour la quantité d'eau à donner à leur enfant en leur indiquant un minimum;
- les bouteilles d'eau doivent être remplies au début de la journée ;
- diverses astuces pour inciter l'enfant à boire ; par exemple changer le goût et la couleur de l'eau (eau + citron + sucre ou miel, eau + jus de fruits, eau + sirop, etc.). Nous insistons sur la nécessité :
- de faire boire l'enfant la nuit (nous conseillons le lait, le thé, la citronnelle, la bouillie légère) ;
- de donner à boire à l'enfant après chaque miction; avant et après chaque effort physique ;
- de saler les aliments car le sel retient l'eau dans l'organisme ;
- d'apporter la gourde à l'école et à chaque déplacement.
Si possible les parents doivent donner l'exemple et boire avec les enfants afin de les encourager.
Les éléments qui permettent de s'assurer que l'enfant reçoit assez d'eau sont :
La couleur des urines : l'enfant atteint de drépanocytose qui boit bien a des urines claires.
L'humidification des muqueuses : ses muqueuses et sa langue sont en permanence bien humidifiées.
3. La lutte contre le paludisme
L'enfant atteint de drépanocytose doit dormir sous moustiquaire et prendre régulièrement de la chloroquine.
Au Bénin, le paludisme est toujours responsable d'une mortalité et d'une morbidité élevées chez l'enfant atteint de drépanocytose. Il constitue un important facteur aggravant et est à la base de nombreuses complications. C'est la principale cause de transfusion. La prévention du paludisme constitue alors un point clé dans la prise en charge de l'enfant atteint de drépanocytose.
À cet effet, nous conseillons aux parents :
Éviter la stagnation des eaux courantes et ordures ménagères à proximité des maisons.
Faire dormir l'enfant sous moustiquaire.
Mettre des grillages antimoustiques aux portes et aux fenêtres.
Donner régulièrement de la chloroquine à l'enfant à la dose prescrite.
4. La lutte contre les infections
L'enfant atteint de drépanocytose doit être lavé à l'eau et au savon trois fois par jour et prendre de la pénicilline V deux fois par jour tous les jours.
L'enfant atteint de drépanocytose est un être très fragile aux microbes. Les infections sont souvent graves et rapidement mortelles chez ce dernier. E est très susceptible à certains microbes que sont les pneumocoques, les salmonelles typhi, les staphylocoques et l'Hemophilus influenzae B.
Nous conseillons aux parents de :
Respecter rigoureusement les règles d'hygiène corporelle, vestimentaire et buccale chez l'enfant.
Lui faire des soins de bouche biquotidiens pour éviter les caries dentaires.
Laver l'enfant à l'eau et au savon au moins trois fois par jour.
Laver l'enfant à l'eau permanganatée en cas d'éruptions ou de plaies cutanées couramment observées chez ces enfants.
Aucune plaie cutanée ne doit être négligée chez ces enfants. L'enfant est mis sous pénicilline orale matin et soir et ce jusqu'à l'âge de dix ans. Certains vaccins spécifiques sont proposés et faits aux enfants à un coût réduit.
Ce sont les vaccins contre :
- les pneumocoques,
- l'Haemophilus B,
- la typhoïde (Le drépanocytaire présente souvent des infections à salmonelles (ostéites surtout) mais n'a pas de risque de typhoïde, la vaccination ne nous semble pas indispensable)
- le virus de l'hépatite B.
Nous apprenons aux parents la prise de la température et la lecture du thermomètre. L'hyperthermie étant le plus souvent le premier signe d'une infection bactérienne. En cas de température supérieure à 38, l'enfant doit être conduit à l'hôpital.
Certains gestes sont également appris aux parents :
Le palper de la rate: les parents doivent connaître le volume habituel de la rate de l'enfant, en cas d'augmentation brusque et anormale (du volume) de la rate, ils doivent venir consulter en urgence. Ce palper doit être fait de façon régulière au moins deux à trois fois par semaine.
La coloration habituelle des muqueuses et des téguments de l'enfant afin de dépister une anémie aiguë.
La surveillance de ses comportements habituels : en cas de perte de connaissance, de claudication, de tristesse ou de somnolence, les parents doivent s'inquiéter et le signaler au médecin traitant.
III. Résultats préliminaires et difficultés
De façon générale, nous pouvons distinguer deux groupes.
Le premier groupe
Le premier groupe concerne les enfants dépistés dès la naissance et immédiatement pris en charge et régulièrement suivis. Notre approche de prise en charge est facilement bien acceptée et mise en application par les parents. L'évolution des enfants actuellement paraît émaillée de très peu de complications et certains parmi eux ont déjà commencé l'école maternelle.
Le second groupe
Le second groupe concerne les enfants qui ont déjà une histoire avant d'être référés à notre programme. Dans ce groupe l'acceptabilité et la compliance ne sont pas toujours évidentes au début car il est difficile de changer l'habitude et la mentalité des gens.
Ainsi il arrive que certains parents déclinent l'offre, soit parce que c'est très contraignant, soit parce qu'ils attendent une guérison miraculeuse et définitive; la notion de maladie chronique n'est pas toujours facile à leur faire admettre.
Mais, fait encourageant, nous observons le retour de quelques-uns parmi eux après des mois de recherches infructueuses de cette hypothétique guérison miraculeuse.
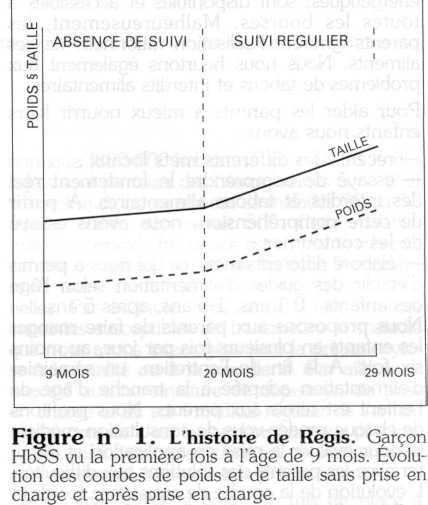
C'est le cas de Régis, drépanocytaire SS référé, à l'âge de neuf mois. La mère a décliné le modèle de prise en charge proposé et est partie pendant onze mois. Durant cette période, l'évolution clinique de l'enfant a été marquée par : deux infections pulmonaires, une ostéite des métatarses gauches, deux transfusions et de nombreux épisodes fébriles avec au total plus de quatre-vingt-dix jours de traitement par les antibiotiques. La prise de poids n'a été que de 600 g et l'augmentation de la taille de 4 cm.
La mère est revenue demander la prise en charge de son enfant que nous avons naturellement accepté de suivre. Après neuf mois de suivi régulier, une très nette amélioration de l'état général a été observée, avec un gain pondéral de 2 600 g et une croissance en taille de 16 cm.
Conclusion
En fait, les résultats sont très satisfaisants puisque l'état général de nombreux enfants s'est amélioré. L'information de bouche à oreille permet que le nombre d'enfants suivis augmente. Actuellement près de quatre cents enfants sont régulièrement suivis.
Nous pensons donc qu'il est possible d'influencer favorablement et ce, avec très peu de moyens, l'évolution naturelle de la drépanocytose dans nos pays et souhaitons que cette expérience puisse être reproduite par d'autres équipes.
Développement et Santé, n°127, février 1997