La rage
I. Le virus
Le virus de la rage fait partie de la famille des Rhabdoviridae, il appartient au genre Lyssavirus (du grec lussa, la folie), son génome est constitué d'un ARN. C'est un virus fragile.
II. Epidémiologie de la rage
La rage est une zoonose, c'est-à-dire une maladie animale qui peut être transmise a l'homme : tous les animaux à sang chaud peuvent la contracter.
Selon l'OMS, la rage est au dixième rang des maladies infectieuses mortelles. L'augmentation du nombre de cas est due à une absence de prise en charge efficace par les autorités de Santé publique humaine et vétérinaire.
La transmission se fait en plusieurs étapes, selon le schéma suivant :
Réservoir animal permanent : constitué de mammifères sauvages qui hébergent le virus pendant une très longue durée.
Distributeurs de virus primaires : ces animaux sauvages infectés deviennent excréteurs de virus et le transmettent par morsure.
Distributeurs secondaires : ce sont des animaux domestiques - chiens, chats, bovins, chevaux etc. - qui ont été mordus par les animaux sauvages excréteurs.
Infection de l'homme : elle est accidentelle. Le virus lui est transmis par inoculation de la salive virulente d'un animal enragé (sauvage ou domestique), par morsure ou griffure, ou léchage d'une plaie ou d'une muqueuse, par les yeux en particulier (figure 1).
*Figure 1. Transmission de l'animal à l'homme (Cours de virologie systématique. Université René Descartes, Paris)*
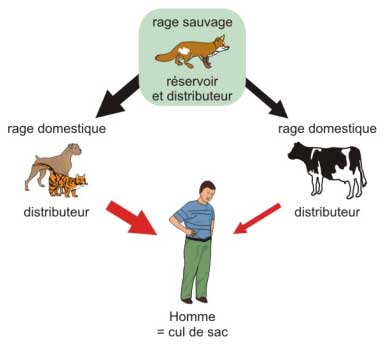
Figure 1 : transmission de l'animal à l'homme. (Cours de virologie systématique. Université René-Descartes, Paris).
III. Ecologie de la rage animale
1. La rage sauvage
Deux cycles assurent la perpétuité de la rage.
a) La rage des carnassiers sauvages
Elle existe sur tous les continents, les vecteurs du virus variant selon les pays : renard roux en Europe, chacal en Afrique, loup au Moyen-Orient...
b) La rage des chiroptères
C'est la rage des chauves-souris. Ce sont des mammifères qui développent la maladie sous forme d'infection chronique et excrètent le virus par leurs urines et leur salive. Cette rage est présente dans tous les continents.
Les chauves-souris semblent occuper un rôle de plus en plus important dans la transmission d'infections virales, on voit actuellement la place qu'elles tiennent dans la propagation du virus Ebola.
2. La rage urbaine ou rage des rues
Les chiens errants constituent le réservoir et le vecteur principal du virus. L'OMS estime que la rage des rues est responsable de plus de 99 % des cas de rage humaine et d'au moins 50 000 décès chaque année.
Les chiens errants sont les intermédiaires entre la rage sauvage et la rage urbaine. Ils transmettent la maladie à d'autres animaux sauvages, aux herbivores et aux animaux domestiques non vaccinés : chiens et chats.
La rage des chiens sévit à l'état endémique dans les régions défavorisées d'Afrique, d'Asie et d'Amérique du sud. Elle a disparu des pays où l'on vaccine les animaux domestiques et où l'on élimine les chiens errants (figure 2).
Figure 2. Zones d'endémie de la rage dans le monde
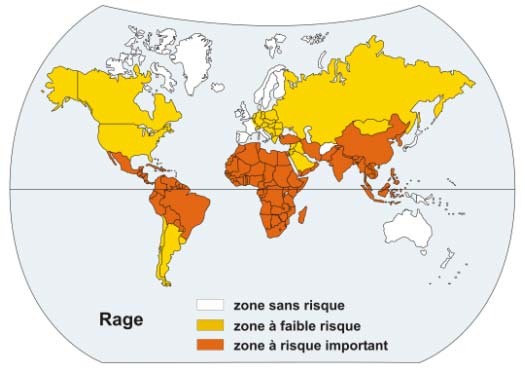
IV. La contamination de l'homme
La contamination par voie cutanée est la plus fréquente (99 % des cas). Elle a lieu en cas de morsure par un animal enragé. Plus rarement, il peut s'agir du léchage d'une plaie fraîche, d'une griffure de chat par des griffes souillées de salive ou de la manipulation d'un animal enrage.
Le virus ne peut pas franchir la peau saine mais il peut franchir les muqueuses.
Citons ici, à titre documentaire, quelques contaminations exceptionnelles : inhalation (grottes à chauves-souris, manipulations de laboratoire), soins à un malade, greffes de cornée.
V. Manifestatïons de la rage
La multiplication du virus déclenche une encéphalite toujours mortelle.
1. Chez les animaux
- Le renard, le chacal ou l'hyène devient agressif, perd sa méfiance habituelle, se rapproche de l'homme et des animaux domestiques qu'il pourra contaminer par morsure.
- Le chien et le chat peuvent présenter une forme furieuse ou une forme paralytique. La forme furieuse se traduit, chez le chien, par une grande agitation, un aboiement particulier se terminant par un ton aigu (appelé voix rabique), par l'ingestion de substances diverses et surtout par des morsures répétées de l'homme ou des animaux. La forme paralytique est plus difficile à reconnaître. La paralysie peut prédominer aux mâchoires ou revêtir l'aspect d'une paralysie ascendante. Le chien enragé meurt habituellement entre le 3ème et le 8ème jour, toujours avant le 15ème jour (Figure 3).
Figure 3. Chien enragé (cours de virologie systématique. Université René Descartes, Paris)

- Les bovins ont habituellement une forme paralytique.
- Les chauves-souris sont prostrées et montrent des difficultés à voler.
2. Chez l'homme
L'incubation est silencieuse, elle dure de six semaines à plusieurs mois. Ceci explique que son diagnostic peut être difficile, d'autant plus que de nombreux virus entraînent aussi des encéphalites de tableaux cliniques proches. Elle est plus courte en cas de morsures profondes ou multiples, surtout de la face et des mains. Elle est plus courte chez les enfants, plus souvent mordus au visage du fait de leur petite taille.
La période d'état peut prendre trois aspects :
1) Forme spastique ou hydrophobique
C'est la plus courante. Elle se manifeste par des mouvements involontaires brusques et désordonnés du visa(je et des membres, des difficultés de respiration et de déglutition, des spasmes qui sont accentués ou provoqués par de nombreux stimuli comme le bruit, la lumière, l'air, ou une tentative de déglutition des liquides.
Le spasme hydrophobique est caractéristique de la rage humaine : c'est un spasme laryngo-pharyngé et diaphragmatique douloureux, avec rejet de la tête en arrière et hyperextension du tronc. Il apparaît dès que le malade voit de l'eau ou en perçoit le bruit, il n'ose plus boire alors qu'il est torturé par la soif. Il ressent une répulsion intense, s'agite, tremble de tous ses membres, pousse des cris inarticulés, convulse, car le spasme devient un réflexe conditionné qui se déclenche à la vue de l'eau. La fièvre apparaît, accompagnée d'hallucinations, et la déshydratation s'installe. Il meurt entre le 3ème et le 5ème jour d'asphyxie ou de collapsus.
2) Forme furieuse ou psychiatrique
On observe une grande agressivité du malade. L'évolution est généralement rapide vers le coma et la mort.
3) Forme paralytique ou tranquille
Plus rare, plus difficile à diagnostiquer, elle débute par des rachialgies très intenses. Puis une paralysie ascendante s'installe, atteignant successivement les membres inférieurs, les sphincters, le tronc, les membres supérieurs et la face. Une paralysie respiratoire et des troubles bulbaires emportent le malade entre le 4ème et le 12ème jour.
VI. Conduite à tenir en cas d'exposition au rîsque de rage. Prophylaxie post-exposition (PPE)
Il n'existe aucun médicament antiviral efficace, seule la vaccination faite en urgence peut entraîner la guérison.
C'est pour cette raison que la PPE est indispensable chez les individus susceptibles d'être contaminés.
1. Soins locaux
Ils sont très importants, à faire en urgence :
- Désinfecter la plaie en lavant à grande eau la région mordue avec du savon ou du détergent.
- Appliquer de l'alcool à 60°, de la povidone iodée ou de l'eau de Javel diluée.
- Ne pas suturer la plaie.
2. Soins généraux
- Pour la prévention du tétanos, faire un rappel de vaccin (sauf si vaccination récente).
- Donner une antibiothérapie pour prévenir l'infection de la blessure par d'autres agents pathogènes pouvant être transmis par l'animal, Pasteurella en particulier (amoxicilline ou tétracycline, érythromycine, cefotaxime).
3. Traitement spécifique
Quand doit-on entreprendre un traitement antirabique ?
| Catégorie 1 | Catégorie 2 | Catégorie 3 | |
|---|---|---|---|
| Situation | Concerne un sujet qui a touché ou alimenté des animaux suspects ou après léchage par ceux-ci sur une peau parfaitement intacte | Griffures mineures ou abrasion de la peau sans saignement ou léchage sur peau blessée ou érodée | Morsures transdermiques uniques ou multiples, griffures ou contamination des muqueuses avec de la salive de l’animal suspect (yeux+++) |
| Conduite à tenir | Pas d’exposition réelle, donc pas de traitement après vérification de la crédibilité de la situation | Vaccin seul | Immunoglobulines antirabiques IGAR + vaccin Si IGAR non disponibles : méthode du vaccin ID en 8 sites |
Injection d'immunoglobulines antirabiques IGAR
On les associe à la vaccination dans les cas de contamination grave, sauf si la vaccination a été commencée depuis plus de huit jours. On les injecte localement, au niveau de la morsure, et par voie générale. Il s'agit d'immunoglobulines d'origine équine (40 UI/kg de poids corporel) ou d'origine humaine (20 UI/kg).
Elles se présentent sous forme de solutions contenant 150 UI/ml. La quantité à injecter est calculée selon la formule suivante
1 x 20 x poids en kg/150
Ou
1 x 40 x poids en kg/150
selon le type d'immunoglobulines
Modalités d’administration des immunoglobulines antirabiques
- Infiltration dans la profondeur de la blessure et ses environs. Il faut infiltrer la quantité anatomiquement maximale d’IGAR sur le pourtour de la blessure.
Le reste doit être injecté en IM dans un site distant de l’inoculation du vaccin (muscle antérolatéral de la cuisse). - Il ne faut pas dépasser la dose totale recommandée : si les blessures sont trop étendues ou nombreuses, la dose calculée doit être diluée dans une solution saline stérile (2 ou 3 fois le volume de la dose de l’IGAR) et faire alors une infiltration minutieuse de toutes les blessures.
Modalités du traitement
- Si possible retarder la suture de la plaie
- Si la suture est indispensable, ne la réaliser qu’après l’injection locale d’IGAR.
Le traitement antirabique
Il doit être mis en route le plus rapidement possible devant toute suspicion dans les pays où la rage est endémique. Le problème majeur est d'apprécier ce risque.
Le traitement antirabique est une vaccination que l'on doit effectuer le plus vite possible après exposition. La longue incubation de la maladie permet au vaccin d'assurer une immunité protectrice avant que le virus infectant n'atteigne le système nerveux central.
On dispose maintenant de vaccins modernes préparés sur des cultures cellulaires, plus efficaces, mieux tolérés et de protocole d'application plus simple. Ces vaccins sont préconisés par l'OMS et non les vaccins sur tissu nerveux malheureusement encore produits dans certains pays d'Asie.
Trois protocoles sont proposés par l'OMS
- Cinq injections IM (dans l’épaule au niveau du deltoïde ou, chez l'enfant, à la face antérolatérale de la cuisse. Jamais d'injection dans la fesse) d’une dose (2,5 UI) de vaccin respectivement à J0, J3, J7, J14, J28.
- Schéma simplifié (même posologie)
Deux injections IM à J0 en 2 sites différents, puis une à J7 et une à J 21 En l’absence d’immunoglobulines, vaccination intradermique.
8 intradermos à J0
- 4 à J7
- 1 à J28
- 1 à J 90
Pour l'inoculation IM ou ID, on utilise les mêmes vaccins qui doivent contenir 2,5 UI /dose. Selon les fabricants, ces 2,5 UI sont contenues dans 0,5 ml ou 1 ml.
En IM on injecte toute la dose, soit 0,5 ml ou 1 ml selon le type de vaccin. En ID on injecte 0,1 ml.
Le choix entre la vaccination IM ou ID dépend de la décision des instances gouvernementales de chaque pays en matière de politique de prévention antirabique, le protocole de prévention sera donc adapté à chaque politique nationale.
Le vaccin ID après exposition nécessite un volume moindre de vaccin que celui pratiqué en IM, il est donc particulièrement adapté aux régions à l’économie plus faible puisqu’il permet une réduction du coût de 60 à 80% par rapport à la vaccination IM.
Cependant, si le choix se porte sur le vaccin ID, pour que la prévention soit efficace, il est fondamental que le personnel soit formé à cette technique, les conditions et la durée du stockage des doses après reconstitution doivent être régulièrement vérifiées, il faut utiliser des seringues de 0.1 ml et des aiguilles hypodermiques courtes.
4. Conduite générale
Devant toute morsure de chien (ou léchage) il faut :
- Rechercher le chien mordeur et surtout ne pas l'abattre.
- Si l'abattage a eu lieu ou s'avère nécessaire, ne pas abîmer la tête et la conserver.
- Considérer le risque comme maximal si l'animal a disparu.
- Mettre le chien sous surveillance, même s'il est vacciné, pendant deux semaines.
- Chercher tout changement de comportement du chien.
- Si le chien meurt, faire un prélèvement d'encéphale.
Il faut ensuite décider de débuter une vaccination ou non, la décision est variable selon le niveau et la stratégie nationale.
5. Cas des pays disposant d'un centre antirabique
La même conduite générale est appliquée, la personne exposée est adressée, après avoir reçu les traitements locaux, à un centre antirabique qui apprécie le risque de contamination et décide de la mise en route de la vaccination post-exposition. Les modalités sont différentes selon que l'animal est vivant ou mort : l'animal vivant est récupéré et mis en observation, la tête de l'animal mort est envoyée pour analyse, le tout en service spécialisé.
VII. Diagnostic de laboratoire
L’établissement d’un diagnostic clinique de la rage est souvent délicat car les tableaux cliniques sont très variables ; ainsi la confirmation du statut d’enragé d’un animal ou d’un individu repose uniquement sur la réalisation du diagnostic biologique. En trente ans, les progrès ont été considérables : en 1980 il fallait 15 jours pour faire un diagnostic, maintenant 24h suffisent. Ceci permet de mettre rapidement en place une PPE justifiée, alors qu’un grand nombre sont inutiles (15 millions par an dans le monde).
Néanmoins, la réalisation du diagnostic biologique relève de laboratoires spécialisés et habilités, en raison de sa difficulté technique et des risques importants de contamination du personnel.
Prélèvements
Chez l’homme
- Biopsie cutanée : effectuée à la base de la nuque, région riche en filets nerveux infectés, il s’agit d’un micro-prélèvement de 4 mm (Punch).
- Salive : les prélèvements doivent être répétés car l’excrétion est intermittente.
Chez l’animal mort
Prélèvements cérébraux au niveau du bulbe rachidien, les plus productifs.
Méthodes
Détection des antigènes rabiques
- Immunofluorescence
- ELISA
Isolement du virus rabique par culture cellulaire
Détection des ARN viraux
- Elle permet d’identifier les 11 types de virus.
- Son intérêt est épidémiolgique.
- Elle est réalisée par une méthode de biologie moléculaire d’amplification génique, la RT-PCR.
Détection des anticorps antirabiques
Le taux d’anticorps protecteurs doit être supérieur ou égal à 0,5 UI/ml.
Conclusion
La rage est un grave problème de santé publique dans certaines régions d'Afrique et d'Asie. Faute de traitement, de nombreuses victimes décèdent de cette maladie. Par ailleurs, 40 % des personnes exposées sont des enfants de 5 à 15 ans. La plupart des morsures ne sont pas signalées ou identifiées par les parents ou les agents de santé. Les enfants ne reçoivent pas le traitement assez tôt ou ne le reçoivent que partiellement, et le nombre de jeunes enfants qui contractent et meurent de rage non diagnostiquée est sous-estimé.
La prévention de la rage passe par :
- La lutte contre les réservoirs, c'est-à-dire l'abattage des animaux errants. Il faut éviter de nourrir les chiens on chats sauvages dans les villes et appeler les services spécifiques pour leur abattage.
- La vaccination des animaux domestiques ; si elle n'est pas possible, il faut interdire la présence de carnassiers domestiques dans les concessions.
- La surveillance et l'éducation des enfants pour la suppression des contacts avec les animaux non connus.
- Posséder un chien est une responsabilité, le propriétaire doit faire en sorte qu'il soit vacciné et qu'il demeure dans la concession.
La rage est une maladie fantasmagorique, entourée de superstition et d'excitation collective. L'éducation dans les villages et les quartiers est très importante, il est nécessaire non seulement d'informer du caractère gravissime de cette maladie, mais aussi d'expliquer que ce n'est pas une fatalité, et qu'elle peut être traitée à condition que la prise en charge soit rapide. Soulignons une fois de plus ici l'importance pour la santé de l'éducation et de la formation des responsables des centres de soins et des communautés.