Les moyens contraceptifs
Dans un autre article, nous avons expliqué la simplicité et la complexité des méthodes contraceptives. Schématiquement, la simplicité se retrouve dans la définition et dans son principe : éviter une grossesse non désirée. La technique peut paraître simple : par exemple, prendre un comprimé. La complexité se situe dans la multiplicité des techniques et dans la connaissance et le respect des contre-indications médicales. Le prescripteur doit prendre en considération la tolérance et l'acceptation du moyen proposé à une personne individuelle et cela complique sa prescription. C'est dire qu'outre la connaissance parfaite de ces méthodes, il faut consacrer du temps à la femme ou au couple qui consulte, pour expliquer, informer, répondre aux questions. Mieux vaut ensuite prendre du temps à la première consultation qu'en perdre et démotiver la demandeuse.
Nous avons détaillé les différentes techniques, présenté leurs inconvénients et idées fausses, insisté sur les contre-indications et la nécessité impérieuse d'un examen médical. Il reste donc à choisir une méthode adaptée et acceptable à la femme ou au couple.
Nous proposons une démarche s'appuyant sur trois aspects :
1) Biomédical
quand on a écarté telle ou telle méthode pour des raisons de contre-indications ou d'intolérance personnelle, que reste-t-il ?
2) Personnel
quelle est la préférence de la personne ou du couple,
par rapport à sa situation particulière (célibataire, couple stable ayant eu des enfants), et sa vie sexuelle.
3) Organisation de la prescription
donner une pilule ne se résume pas à la rédaction d'une ordonnance. Cela s'inscrit dans une démarche de Santé publique : qui prescrit? Que prescrit-on? À qui? A quel coût? A-t-on les moyens, l'autorisation de prescrire?...
1. Sur le plan biomédical
Il s'agit de ne pas nuire à l'utilisatrice donc :
1) Il ne faut pas de contre-indications médicales. 2) Il ne faut pas d'effets biologiques ou chimiques indésirables.
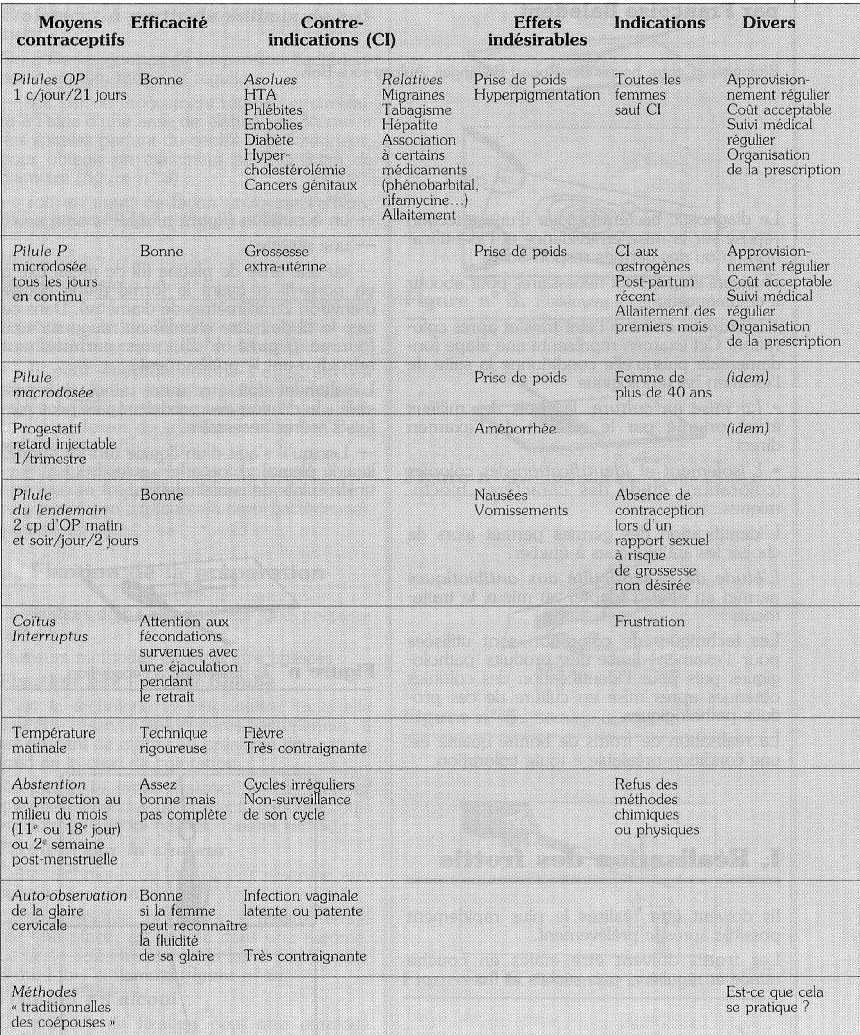
Les contre-indications ont été développées dans le premier article : rappelons les principales.
Pilule œstro-progestative
- Hypertension artérielle vraie.
- Phlébite, embolie pulmonaire.
- Diabète, hypercholestérolémie.
- Antécédents familiaux de cancers de l'utérus et/ou du sein, ou découverte à l'examen gynécologique préalable d'une lésion suspecte. Rappelons que la pilule œstro-progestative ne provoque pas le cancer, mais qu'elle peut faciliter le développement d'une tumeur cancéreuse préexistante (cf. "Idées fausses").
- Prudence chez les femmes qui fument, surtout après quarante ans, celles qui ont une hépatite, de violentes migraines ou qui prennent certains médicaments (rifamycine, phénobarbital, etc.).
Dispositif intra-utérin
- Une grossesse débutante : c'est la raison pour laquelle on pose le stérilet après les règles.
- La nullipare.
- Les antécédents d'infection pelvienne ou la constatation, à l'examen gynécologique, d'une infection génitale actuelle.
- Impossibilité d'assurer un suivi médical régulier deux fois, puis une fois par an.
Les effets indésirables
Ils sont divers et individuels : mastodynies (douleurs aux seins) ; anomalies des règles ; prise de poids, généralement modérée ; brunissement du visage, tel un masque de grossesse ; migraines ; nausées, etc. Rappelons que l'on ne doit pas les négliger car ils conditionnent la poursuite de la méthode utilisée.
II. Selon l'aspect personnel et individuel
1. La préférence
Certaines femmes souhaitent l'injection de progestérone-retard parce que c'est une utilisation unique trimestrielle. D'autres, à l'inverse, considèrent que la prise de pilule œstro-progestative est le moyen le plus simple, le plus sûr. En outre, elles tiennent à voir venir leurs menstruations. Quelques-unes pour des raisons religieuses refuseront les moyens chimiques et mécaniques pour pratiquer la méthode des cycles. D'autres encore seront gênées par le geste d'introduction des doigts dans le vagin pour étudier leur glaire cervicale.
La diversité des raisons alléguées des préférences, repose sur les représentations psychiques, culturelles et sociales de la demandeuse et du couple. Par exemple, on dit, mais est-ce exact, qu'en Amérique du Nord, les femmes acceptent mieux les diaphragmes du col utérin, ou la technique de la glaire cervicale, alors qu'en Europe latine, c'est le contraire et cela s'expliquerait par un rapport différent que la femme a avec son propre corps. La culture, l'éducation, la religion influencent les choix. Quelques femmes refusent le stérilet, rien qu'à l'idée d'avoir un corps étranger à l'intérieur d'elles-mêmes. Pour d'autres, prendre la pilule en période d'allaitement est gênant, pour des raisons et des convictions à la fois culturelles ("une femme allaitante ne peut pas être enceinte"), psychologiques et sexuelles. Prendre la pilule implique que l'on va retrouver son mari et s'éloigner un peu du bébé que l'on a gardé si longtemps en soi, dans son corps. Comprenez que ce sont des raisons subjectives à chacune, presque inconscientes. Demandez-vous en quoi les éléments religieux, culturels, coutumiers du milieu où vous exercez vont influencer la demande de chaque technique.
2. Par rapport à la situation particulière
- Un couple stable qui espace régulièrement les naissances bénéficiera plutôt des contraceptifs œstro-progestatifs, du dispositif intra-utérin s'il n'y a pas d'antécédents infectieux.
- Une femme à partenaires multiples ou potentiellement en multi partenariat sexuel devrait bénéficier de préservatifs, diaphragmes et éventuellement d'ovules, afin de limiter les risques de maladies sexuellement transmissibles.
- Une femme avec une activité sexuelle épisodique et rare pourra utiliser les ovules ou une crème contraceptive.
- Une femme avec des cycles irréguliers ou des règles anormales aura plus de tranquillité avec des œstro-progestatifs.
- Une femme qui a eu beaucoup d'enfants, dont les dernières grossesses ont posé des problèmes et dont l'âge est proche de quarante ans, pourra faire pratiquer une ligature des trompes (ou des canaux déférents chez le mari), après mûre réflexion et plusieurs entretiens.
- Une femme allaitante prendra plutôt des progestatifs micro dosés.
À bien réfléchir sur toutes les méthodes proposées dans ces situations particulières, on voit que tout se discute. Pourquoi ne pas prescrire, par exemple, l'abstention de la deuxième semaine du mois menstruel chez un couple stable dont la femme a des cycles réguliers. Ne serait-il pas plus sûr de préconiser la pilule œstro-progestative chez une adolescente, qui, à l'approche de ses vingt ans, a une forte fécondité? Et qu'en est-il des familles aux mauvaises conditions socio-économiques, compte tenu de la nécessité d'un suivi médical et de la possibilité d'un approvisionnement régulier? Cela rappelle donc qu'il n'existe pas en matière de contraception d'attitude systématique et qu'il s'agit de situations individuelles, dans lesquelles le milieu et la relation de confiance entre la femme et le prescripteur vont interagir.
III. Organisation de la prescription
1. Qui prescrit ?
Il fut un temps et des lieux où l'accès aux moyens contraceptifs a été revendiqué en tant qu'acte démédicalisé : des femmes pouvaient acheter des pilules œstro-progestatives, par exemple, sans passer par une consultation médicale. Cette attitude ne nous semble plus recevable actuellement. Les contraceptifs oraux ne devraient être délivrés qu'après consultation médicale.
Quant aux préservatifs, même s'ils sont en vente libre, ce qui est une bonne chose à notre avis, car il s'agit de prévenir les maladies sexuellement transmissibles, il faudrait qu'au moins une fois, l'homme demande conseil au médecin ou à l'infirmier car, à côté du préservatif, tout un message éducatif peut être véhiculé, sur son utilisation et sur les maladies à risques sexuels.
La consultation médicale est justifiée dans tous les cas, en matière de contraception.
La question est : qui prescrit ? Est-ce uniquement du ressort du médecin ? Peut-on déléguer à l'infirmier, ou même dans certains cas définis, à l'aide-soignant ?
La réponse doit être considérée sur deux plans :
- Politique et éthique d'abord.
Dans tel pays, la prescription est-elle autorisée par le gouvernement ? Dans tel dispensaire dirigé par des religieux, a-t-on le droit de prescrire selon le règlement intérieur ou selon les convictions religieuses ou philosophiques de chacun ?
- Sur le plan technique.
Rappelons quelques principes de la délégation des tâches.
- Déléguer des responsabilités n'est pas s'en décharger.
- Déléguer implique de confier une tâche en fonction de l'aptitude, des capacités et de la motivation du délégué.
- Déléguer impose de superviser régulièrement et continuellement.
2. Que prescrit-on ?
Une fois ces deux préalables résolus, à savoir l'autorisation de prescrire et la délégation éventuelle de prescription, apparaît alors le problème suivant : de quels moyens contraceptifs dispose-t-on et à quelles conditions ?
La première condition est l'accessibilité financière de ces moyens. Si on veut développer une politique d'espacement des naissances, si on veut offrir des contraceptifs à une demandeuse, il faut qu'ils soient peu coûteux. Pourquoi ? Parce que dans une première période de sensibilisation, période dans laquelle les gens sont peu motivés, les utilisatrices ne doivent pas être rebutées par le prix. Cela implique un subventionnement, un approvisionnement au moindre coût, et autres mesures de gestion économique.
La seconde condition est le suivi et la régularité d'approvisionnement. Si on prescrit une pilule, des préservatifs ou un dispositif intra-utérin, encore faut-il être sûr que lorsque la femme reviendra dans trois ou six mois, on pourra la réexaminer et lui redonner ce dont elle a besoin. Sinon cela n'a pas de sens et mieux vaut ne pas se lancer dans ce type de prescription. Ces deux conditions remplies, l'accessibilité financière et la régularité d'approvisionnement, on pourra choisir les moyens contraceptifs proposés.
3. Comment prescrire ?
Tout au long de ces lignes, on a insisté sur le fait que la prescription devait être individualisée et personnelle, tenant compte des contre-indications, de la tolérance, de l'observance et de la demande de la femme. Cela n'empêche pas que l'on a intérêt à établir une stratégie de prescription standardisée, l'équivalent d'une stratégie diagnostic/traitement ou d'une conduite à tenir. Par exemple : "femme demandeuse de contraception => absence de contre-indications => couple stable => pilule œstro-progestative ". Mais cela dépend évidemment de chaque situation.
La stratégie de prescription permet au prescripteur de gagner du temps, de savoir quoi prescrire, surtout si les moyens proposés sont multiples et divers. Elle lui permet aussi d'évaluer sa méthode. Par exemple, après deux ans de prescription, les femmes sont-elles toujours demandeuses, observent-elles correctement le mode d'utilisation, ne s'est-il pas produit de grossesses chez ces femmes, etc. La stratégie de prescription doit être adaptée à la compétence et au niveau du prescripteur: on revient à la délégation des tâches. Par exemple, on peut décider que l'infirmier a le droit de prescrire les œstro-progestatifs, suivant une stratégie de prescription, mais pas le dispositif intra-utérin, qui relève du médecin ou de la sage-femme. Autre exemple, un infirmier, le soir, a le droit de donner un comprimé d'œstro-progestatif dosé à 50 microgrammes si le médecin n'est pas là, dans le cadre de la pilule du lendemain, à condition que la patiente accepte de revenir consulter le lendemain.
4. Où prescrit-on ?
Cela dépend du lieu. Cela peut être dans un centre de PMI, dans un centre de planification familiale, dans un dispensaire général. Le choix du lieu est lié à l'approvisionnement, aux stratégies de prescription, aux compétences, à la demande de la population, etc. Quoi qu'il en soit, le choix du lieu demande une réflexion appropriée.
5. Quand prescrit-on ?
Dans certains cas, le moment de la prescription doit être bien réfléchi. Par exemple, après un accouchement, faut-il inviter les femmes à aller en consultation postnatale pour y obtenir des contraceptifs en même temps que des comprimés de fer, de chloroquine ? Ou faut-il préconiser la contraception lors d'une consultation de nourrissons et à quel mois (au deuxième mois ou au quatrième mois...?), compte tenu que dans certains lieux, la consultation postnatale se pratique peu, contrairement à la consultation infantile.
Conclusion
La prescription d'une contraception est un acte complexe, demandant de la pratique, de l'expérience, de l'écoute, de l'évaluation. Mais lorsque l'on dispose de quelques repères, que l'on suit une démarche bien codifiée, cela devient plus simple.
Que l'on soit pour ou contre une politique de planification familiale, il faut au moins que tous les participants au système de santé se posent la question et en discutent. S'ils sont pour, qu'ils aient à disposition des outils aisément maniables par eux-mêmes.