Le noma
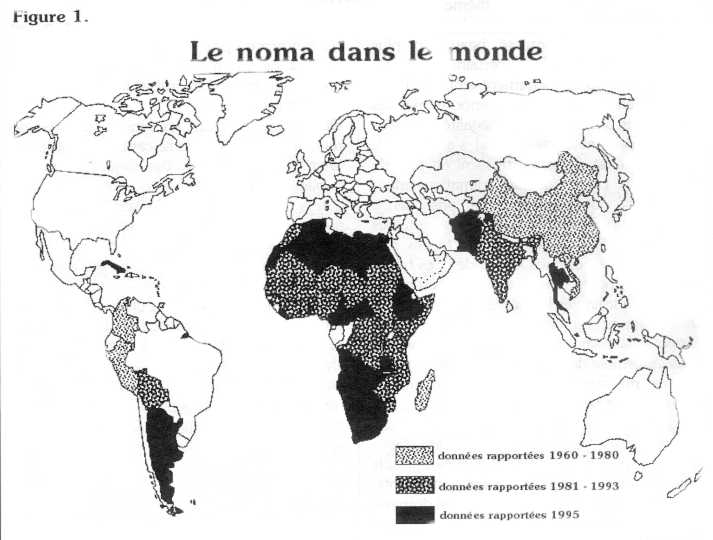
I. Historique
Le noma est connu depuis l'antiquité. Le terme vient du grec et signifie dévorer, ronger. Autrefois cosmopolite, il a toujours suscité l'horreur. Nos "anciens", sans prouver d'étiologie précise, ont parfaitement décrit la clinique et les facteurs prédisposants.
Depuis 1992, l'Organisation Mondiale de la Santé coordonne et développe un réseau de lutte internationale contre le noma.
Il. Epidémiologie
En 1991, l'OMS considérait que cette pathologie ne concernait que quelques milliers de personnes en Afrique de l'ouest. Ce chiffre est sous-estimé. Il ne comptabilise que les patients qui ont eu la chance d'atteindre un centre de soins ou un hôpital et les très rares survivants porteurs de séquelles.
Au Niger, en 1991-92, le taux d'incidence annuelle avait été évalué à 7 ou 14 cas pour 10 000 enfants entre 0 et 6 ans.
Les saisons jouent un rôle indirect en influençant l'état nutritionnel. On note ainsi une recrudescence au moment des disettes, en fin de saison sèche. Les saisons des pluies, responsables d'une flambée de paludisme en augmente également la fréquence.
L'âge de prédilection se situe entre 2 et 6 ans. Elle correspond à la période de la denture lactéale et même au début de la denture définitive. Il n'existe pas de prédominance masculine ou féminine.
Ce n'est pas une pathologie contagieuse. Les patients ne doivent pas être isolés.
III. Etiologie
Elle est toujours inconnue. La grande efficacité du traitement antibiotique serait en faveur d'une origine infectieuse. De nombreuses théories ont été décrites. La plus récente, celle du Docteur Larroque (1985), est pluri-factorielle :
Il existe :
- un facteur prédisposant, la malnutrition,
- un facteur préparant, une artériolite capillaire non spécifique
- et un facteur déclenchant responsable d'un ralentissement du débit circulatoire. Il peut s'agir d'une ischémie par compression, joue appuyée sur la natte, lors du sommeil de l'enfant, d'une crise vaso-occlusive des drépanocytoses ou du phénomène congestif accompagnant l'éruption des dents.
Il est essentiel de connaître le terrain et les facteurs généraux.
La malnutrition protéino-calorique et vitaminique, les maladies précédant cette pathologie, et le mauvais état bucco-dentaire constituent le trépied sur lequel s'asseoit le noma.
- Le sevrage souvent réalisé brutalement à l'âge de 2 ans est une étape critique, passage d'une alimentation déjà carencée, en un apport hypoprotidique et hypocalorique.
- Les maladies précédent cette pathologie sont principalement la rougeole mais aussi le paludisme et le poly parasitisme. On trouve également toutes les maladies infectieuses infantiles.
- Les nombreuses parodontopathies dues au manque d'hygiène bucco-dentaire (absence de brossage dentaire) et les lésions buccales dues aux carences vitaminiques (Vitamines C, PP et B).
C'est à ce niveau que doit jouer la prévention.
IV. Clinique
"Reconnaître le noma, c'est déjà le combattre" Il évolue en 3 phases
1. Début
De façon unilatérale apparaît au niveau de la gencive, du sillon gingivo-labial dans la région prémolo-molaire, une macule grisâtre de type pétéchial, ecchymotique.
Elle évolue en une vésicule douloureuse, puis en une petite bulle à contenu hémorragique. C'est le fameux bouton de Reynaud. Cette vésicule se rompt, laissant place à une ulcération à bord saillant recouverte d'un enduit blanc grisâtre. Puis de nouvelles phlyctènes apparaissent donnant des ulcérations à bords dentelés. C'est une véritable stomatite localisée.
L'évolution se fait rapidement, à la "vitesse d'un cheval au galop", de l'intérieur vers l'extérieur.
En 24 à 48 heures, apparaissent des gingivorragies, une hypersalivation et un oedème jugal luisant, cartonné. L'haleine fétide, avec odeur d'acétone, est pathognomonique.
Parallèlement, l'état général se détériore avec des douleurs vives à l'alimentation, une hyperthermie à 40', un pouls accéléré, une soif, une pâleur, une prostration et une dysphonie. A ce stade, si une antibiothérapie est entreprise, les lésions fondent comme "neige au soleil".
2. Phase d'état
Elle est typique, et ne ressemble à rien d'autre. Le tableau de toxi-infection maligne, s'il n'est pas corrigé par une antibiothérapie d'urgence, emporte le patient.
Localement, la tuméfaction rouge luisante, douloureuse, prend la taille d'une noix de cola. Le placard blindé sur la peau, d'abord violacé puis noirâtre, est limité par le futur sillon d'élimination.
Il existe une adénite et une péri-adénite.
L'escarre, le sphacèle se présente sous forme de cône gangreneux, à base muco-ostéo-dentaire et à sommet cutané. Il s'individualise et tombe comme un fruit pourri, emportant toute l'épaisseur des tissus, sans hémorragie, de façon nette, laissant une zone cutanée propre pour certains, un cratère caverneux infecté, nauséabond pour d'autres. Les dents et l'os sont à nu, entourés de tissus taillés à pic, bien vascularisés.
Seulement 2 à 3 jours séparent la lésion initiale de la chute de l'escarre.
L'évolution sans traitement est, dans 80 % des cas, la mort dans un tableau de septicémie.
V. Formes cliniques
10 % à 20 % des enfants non traités survivent au prix de séquelles fonctionnelles et esthétiques importantes. Chez les enfants traités, l'importance de ces lésions résiduelles dépend de la précocité du traitement.
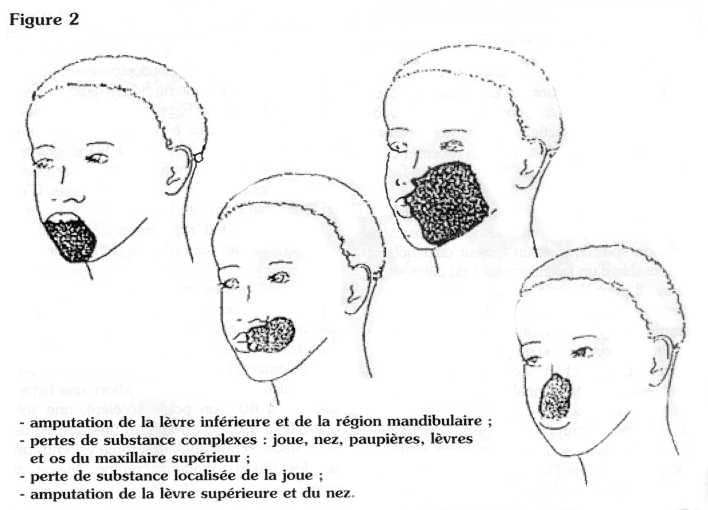
En 1992, le Docteur Montandon a classé les séquelles en 4 catégories en fonction des pertes de substance (Figure 2). Cette classification a surtout comme intérêt la planification des traitements chirurgicaux :
- Perte de substance localisée à la lèvre, à la commissure ou à la joue, qui peut être comblée par le tissu local et qui peut être couvert par un seul lambeau.
- Perte de substance de la lèvre supérieure et du nez.
- Perte de substance de la lèvre inférieure et de la région mandibulaire.
- Perte de substance étendue et complexe de la joue, du nez, des paupières, des lèvres et de l'os du maxillaire supérieur.
VI. Diagnostic différentiel
Le noma à la phase d'état ne ressemble à rien d'autre.
A la phase initiale, l'on évoquera les différentes stomatites.
VII. Les séquelles
Elles sont représentées par des pertes de substance, des limitations permanentes de l'ouverture buccale ou constrictions permanentes des maxillaires.
D'après la classification de Larroque, on distingue :
Les séquelles du noma muqueux qui correspond en une bride fibreuse entre la face interne de la joue et en arrière le bord antérieur de la branche montante.
Les séquelles du noma perforant, avec :
les perforations sans lésion osseuse, responsables d'orostome, avec écoulement salivaire gênant.
les perforations avec destructions osseuses minimes, l'os alvéolaire est atteint avec chute des dents.
les perforations avec perte de substance osseuse majeure, intéressant le plateau palatin, le sinus maxillaire, détruisant la pommette et souvent accompagné d'une constriction permanente des maxillaires.
La constriction permanente des maxillaires (CPM) : c'est une complication redoutable car le patient ne peut plus ouvrir la bouche, empêchant l'alimentation, obligeant à des artifices, nourriture liquide ou passage des aliments par l'orostome. Elle est due à la fibrose des tissus jugaux et des muscles (masséters et ptérygoïdiens internes).
VIII. Traitement
Le traitement préventif doit permettre d'éviter le noma.
A la phase initiale et d'état, le traitement est une urgence.
A la fin de la phase d'état, le traitement est chirurgico-prothétique.
A la phase des séquelles, le traitement chirurgical tente de corriger les complications fonctionnelles et esthétiques, appuyé par le traitement prothétique.
L'action préventive et à la phase d'état se réalise au dispensaire et dans les hôpitaux régionaux.
Le traitement des séquelles est le temps secondaire et prend lieu dans les grandes villes, avec des équipes maxillo-faciales et plastiques.
Nous insisterons donc sur les 2 premières étapes du traitement.
1. Traitement préventif
Il consiste en l'amélioration de l'état nutritionnel de la population infantile. Cela constitue un problème économico-politique.
- Des mesures d'éducation sanitaire, vis à vis des règles de sevrage, doivent être enseignées aux mères. Il s'agit principalement du passage progressif à la nourriture adulte par l'addition de protéines d'origine végétale, de fruits... La ration protéinique doit être augmentée de 5 g tous les 2 à 3 jours, pour éviter les diarrhées. La ration alimentaire doit être de 130 à 150 cal/Kg et composée de 40 % de protéines, 30 % de lipides et 30 % de glucides. La lutte contre les maladies infectieuses, supervisée par l'OMS dans le cadre du Programme Elargi de Vaccination concerne surtout la rougeole, puisqu'elle précède dans 70 % des cas l'apparition du noma. L'on effectuera les autres vaccinations (BCG, vaccin anti-rougeoleux, DTCoqPolio ... ).
En attendant le vaccin contre le paludisme, les moyens mécaniques (moustiquaires, chemises longues en coton) et chimiques de lutte antipalustre doivent continuer à être enseignés. De même, des mesures d'hygiènes simples doivent diminuer le taux de poly-parasitisme, surtout digestif.
L'hygiène buccale doit être enseignée. Le brossage des dents, difficile dans ces régions, peut être efficacement remplacé par la mastication de fibres (bois etc.).
L'enseignement de cette hygiène buccale peut se faire lors de tournées dans les villages, à l'exemple des tournées d'ophtalmologie.
Enfin, toute gingivite doit faire prescrire systématiquement une antibiothérapie.
2. Traitement médical
a) Traitement général
De la précocité du traitement dépend son efficacité. Au même titre que la cellulite, le noma est "l'infarctus" de la chirurgie maxillo-faciale. Rappelons le, avant l'antibiothérapie, la mortalité était de 90 %.
On a d'abord utilisé la gentamycine par voie parentérale, à dose de 3mg/kg/j, pendant 10 jours.
La clindamycine peut également être utilisée. Mais l'antibiothérapie de choix est l'association pénicilline G + métronidazole (Flagyl®). Elle est de large spectre et dirigée contre les germes aéro-anaérobies.
Associée à celle-ci, il faut corriger la malnutrition de façon hyper calorique, hyper protidique et riche en vitamines (C, B, et E). Cette nutrition se fait soit per os, soit par sonde naso-gastrique, si la douleur est trop intense. On peut utiliser comme aliment de la bouillie traditionnelle additionnée de sardines à l'huile ou de poudre de baobab, de l'huile de palme non raffinée, des fruits, ou du lait en poudre. Une correction hydro-électrolytique est également nécessaire. Elle devra être établie de façon progressive. Il faut procéder à un déparasitage systématique.
Des transfusions sanguines peuvent être indiquées. Mais devant le risque de transfusion dans ces pays (hépatite A, B, C, SIDA), il faut bien en poser l'indication.
Ce traitement doit être entrepris le plus tôt possible, dès le dispensaire.
b) Traitement local
Il consiste en des irrigations et des pulvérisations d'antiseptiques tels que Hexomédine®, solution de Dakin, collutoire de bleu de méthylène, et de lavage à l'eau oxygénée. Tous ces antiseptiques pourront être facilement utilisés sous forme de droppothérapie. Il s'agit de faire tomber le produit goutte à goutte, grâce à une perfusion dont la tubulure est sectionnée.
3. Mécanothérapie
Dès la fin de la phase d'état, elle doit permettre de limiter les séquelles (CPM), dues au génie rétractile de la réparation.
A cet effet, des conformateurs, des exerciseurs et des dilatateurs peuvent être fabriqués à peu de frais. Ainsi, une pince à linge peut permettre des exercices d'ouverture buccale plusieurs fois dans la journée.
4. Traitement chirurgical
Si l'enfant a survécu, cela peut être sans séquelles ou avec, nécessitant dans ce cas un traitement chirurgical. La chirurgie a pour but de rétablir forme et fonction.
Les moyens sont fonction de l'importance des lésions. Dans les formes limitées, le traitement chirurgical pourra être réalisé par des chirurgiens généralistes.
Dans les formes plus étendues, le traitement devra être réalisé dans des structures hospitalières, par des chirurgiens formés à la chirurgie réparatrice.
Dans les formes majeures, l'on aura recours à des lambeaux micro-anastomosés, qui ne peuvent être réalisés que dans des centres spécialisés. Ce traitement peut être effectué à l'étranger, grâce à l'aide d'organisations non gouvernementales (ONG).
IX. Conclusion
Le noma constitue avec la lèpre une des pathologies la plus effroyable et effrayante. Malgré le souhait d'éradication de ce fléau par l'OMS, il demeure présent dans les pays défavorisés.
Le combattre préventivement c'est enseigner le sevrage aux mères, lutter contre la malnutrition et les pathologies infectieuses, veiller à une bonne hygiène dentaire.
Le combattre, à la phase d'état c'est d'abord y penser, le diagnostiquer, le dépister "nommer le noma, c'est déjà sauver le patient", pour entreprendre au plus vite l'antibiothérapie salvatrice.
Le combattre, à la phase de séquelles, c'est l'adresser à un centre hospitalier où des chirurgiens formés tenteront de corriger ces désordres fonctionnels et esthétiques.
Le but toujours sera de permettre à ces patients de retrouver une place dans le groupe, le village, la société.
Développement et Santé, n°159, juin 2002